临床中大约有15%的子宫内膜癌存在高危因素(低分化、瘤栓、盆腔转移等),术后放疗、化疗是重要的辅助治疗手段。但是子宫内膜癌的术后辅助治疗方案争议较大,至今仍未能达成广泛共识,亟待更多高质量的临床研究、高级别的循证医学证据指导临床实践。
PORTEC-3研究是一项国际多中心、开放标签、随机对照3期临床试验,涉及六个妇科肿瘤合作团体中的103个临床中心。2018年2月,《柳叶刀肿瘤学》在线刊载了PORTEC-3研究的最终结果显示,相较于单独放疗,放疗后序贯化疗的5年总生存率和5年无失败生存率均有显著改善。近日,该刊再次报告了PORTEC-3研究中位随访72.6个月的更新数据,增加了患者复发模式和事后生存分析。

(Lancet Oncol;July 22, 2019DOI:https://doi.org/10.1016/S1470-2045(19)30395-X)
病例入组:为高风险子宫内膜癌的成年女性,即2009 FIGO分期为子宫内膜样腺癌Ⅰ期、G3伴深肌层和/或淋巴管腔浸润;Ⅱ或Ⅲ期疾病;或伴有浆液或透明细胞组织学的Ⅰ-Ⅲ期疾病;年龄在18岁及以上;WHO PS评分为0-2。
分组:受试者通过掷硬币方式随机(1:1)分配至单独放疗(每周5天每次1.8Gy,总量48.6Gy)或放化疗组(放疗第1周和第4周静脉给予2个疗程的剂量为50mg/m2的顺铂,接着进行4个周期的TC化疗即卡铂AUC=5和紫杉醇175mg/m2)。
研究终点:共同的主要终点是总生存(OS)率和无失败生存(FFS)率。根据第一个复发部位分析阴道、盆腔和远处复发的次要终点。通过意向治疗分析生存终点,并根据分层因素进行调整。采用竞争风险法进行无失败生存和复发。研究者进行了事后分析(post-hoc survival analysis),分析1年随访后的复发模式。患者招募结束后,研究于2013年12月20日关闭,但对主要终点的随访仍在进行中。(注册编号:ISRCTN14387080;NCT0041138)
生存分析:2006年11月23日至2013年12月20日期间,共有686名妇女入选,其中660名符合条件并可进行评估(放化疗组330名,单独放疗组330名)。中位随访72.6个月(IQR 59.9-85.6),放化疗组和单独放疗组的5年OS分别为81.4%和76.1%(校正后HR,0.70;95%CI,0.51-0.97;P=0.034),5年FFS率分别为76.5%和69.1%(HR,0.70;95%CI,0.52–0.94;P=0.016)。
亚组分析显示,在Ⅲ期子宫内膜癌患者中,放化疗组和单独放疗组的5年OS率分别为78.5%和68.5%(HR,0.63;95%CI,0.41-0.99;P=0.043),5年FFS率分别为70.9%和58.4%(HR,0.61;95%CI,0.42-0.89;P=0.011);在浆液性子宫内膜癌患者中,放化疗组和单独放疗组的5年OS率分别为71.4%和52.8%(HR,0.48;95%CI,0.24-0.96;P=0.037),5年FFS率分别为59.7%和47.9%(HR,0.42;95%CI,0.22-0.80;P=0.008)。
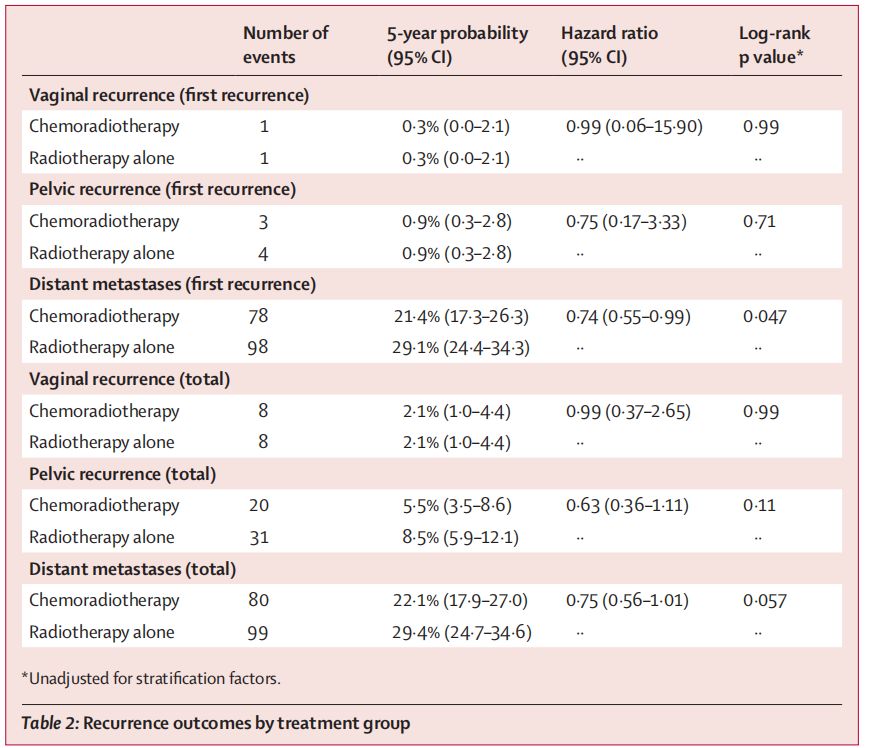
复发模式:在大多数复发患者中,首次复发部位是远处转移,放化疗组有78例(5年发生率21.4%;95%CI, 17.3-26.3),单独放疗组有98例(5年发生率29.1%;95%CI,24.4-34.3)(HR 0.74;95%CI,0.55–0.99;P=0.047)。两组患者中均各有1例(0.3%;95%CI 0.0-2.1)的首次复发为孤立性阴道复发(HR,0.99;95%CI,0.06-15.90;P=0.99),放化疗组有3例(0.9%;95%CI,0.3-2.8)、单独放疗组有4例(0.9%;95%CI,0.3-2.8)的首次复发为孤立性骨盆复发(HR,0.75;95%CI,0.17-3.33;P=0.71)。
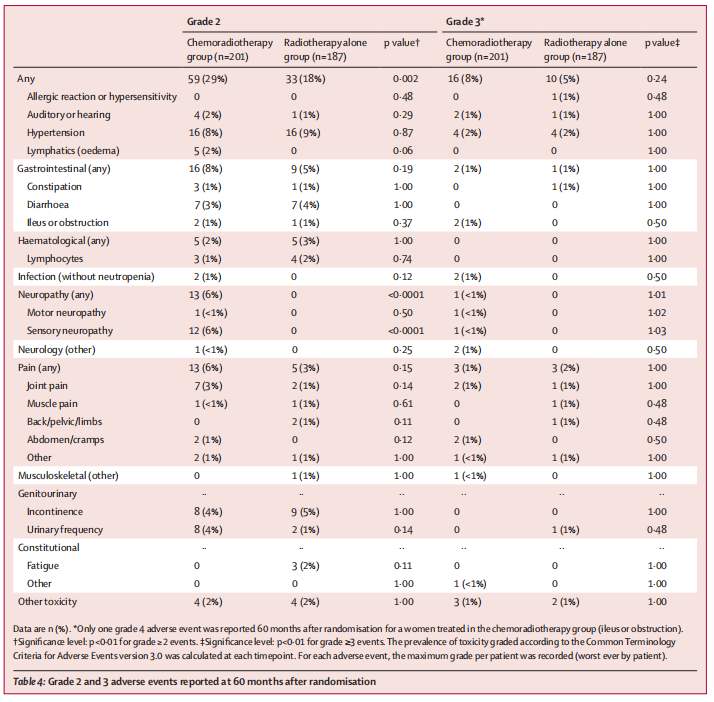
安全性报告:5年时,仅有放疗组报告了1例4级不良事件(肠梗阻);两组报告的3级不良事件无显著差异,放化疗组和单独放疗组中分别有16例(16/201,8%)和10例(10/187,5%)患者发生不良事件(p=0.24)。最常见的3级不良事件是高血压,两组均各有4例(2%);放化疗组和单独放疗组分别有76例(76/201,38%)和43例(43/187,23%)出现2级或更严重不良事件(P=0.002)。感觉神经病变在放化疗后比单独放疗后更为常见,2级或更严重的神经病变5年发生率为6%(13/201)对0%(0/187)。无治疗相关死亡报告。
相较于上一次中位随访60.2个月的数据,时隔一年后更新的数据再次表明,放化疗相较于单独化疗可显著提高患者总生存率(81.4% vs 76.1%)和无失败生存率(76.5% vs 69.1%)。亚组分析中可见,Ⅲ期、浆液性子宫内膜癌患者获益更好,死亡风险下降更显著(HR分别为0.63和0.48)。此次更新还增加了复发事件的分析,其数据同样支持放化疗的优势,5年时远处复发率明显低于单独放疗(21.4% vs 29.4%)。
在治疗安全性方面,2016年的《柳叶刀肿瘤学》首次报告该研究12个月和24个月时的治疗毒性和生活质量表明,感觉神经相关的症状主要发生在治疗开始的前两年(放化疗组:48/194,25%;单独放疗组:11/170,6%的患者出现严重麻木和刺痛),但两组的生活质量整体相近;而此次报告了5年时的数据表明,虽然放化疗组的神经相关症状更常见,但随着时间推移,已有超过三分二的患者得以缓解(13/201,6%),但这部分患者持续存在的神经相关症状仍需予以重视。
从PORTEC-3研究的更新数据可见,放疗序贯化疗作为高危子宫内膜癌患者的辅助治疗方案,在肿瘤控制方面确实较单独放疗有明显优势,值得讨论并推荐这种治疗方案,尤其是对于Ⅲ期和/或浆液性子宫内膜癌患者。该研究仍在进行随访以评估更长期的生存情况,期待能够进一步观察到患者不良事件的改善和生存率的提高。美国肯塔基大学放射医学系的Marcus Randall教授在同期发表的述评中认为,基于PORTEC-3研究小组和其他人的杰出工作,我们在改善高危和局部晚期子宫内膜癌患者的预后方面取得了良好进展。他同时提出了三个问题。
(1)PORTEC-3研究结果是否可以广泛适用于研究中的所有亚组?他认为除了研究入排条件以外,肿瘤分级、子宫肌层浸润深度、年龄、淋巴血管浸润(无阳性淋巴结情况下)等临床病理特征均有预后预测价值,这些变量均可以在各亚组中产生影响。从PORTEC-3研究亚组分析结果来看,Ⅲ期和浆膜性子宫内膜癌相对更适用于放疗序贯化疗。
(2)单纯化疗是否是一种充分的辅助治疗?在NRG/GOG 249研究中,化疗加阴道袖带近距离放射治疗组与单独盆腔放疗组相比,整体生存率或无复发生存率没有改善;但在没有盆腔放疗的情况下,淋巴结复发的发生率明显较高,阴道袖带近距离放射治疗组的急性毒性更大。而在NRG/GOG 258试验中,Ⅲ-ⅣA期患者尽管在联合治疗后的无复发生存率和总生存率也没有改善,但放疗后淋巴结和阴道复发率明显降低。Marcus Randall教授认为这些既往研究都一致表明化疗(限制远处失败)和放疗(限制局部失败)具有互补性,是后续临床研究的合理基础。
(3)是否有一种联合放化疗的首选方案?PORTEC-3和NRG/GOG 258研究中的放化疗计划是基于放射治疗肿瘤组RTOG 9708.6的第2阶段方案。当设计NRG/GOG 258时,研究者对联合治疗组的方案产生了激烈的争论。比如部分专家更倾向于选择“三明治”疗法(即三周化疗,序贯区域放疗,再序贯额外化疗)。最终选择了RTOG9708的联合治疗方法,因为数据是前瞻性获得的。但也有多项回顾性或前瞻性研究已经证明了“三明治”疗法的安全性和有效性。越来越多的证据支持在联合放疗前给予系统疗法,可以更好地达到肿瘤的全身和局部控制,许多临床医生经常将此方案作为局部晚期子宫内膜癌的首选辅助治疗方法。





 京公网安备 11010502033352号
京公网安备 11010502033352号